ตรวจคัดกรองดาวน์ซินโดรม
ดาวน์ซินโดรม (Down’s syndrome) เป็นความผิดปกติที่เกิดขึ้นตั้งแต่กำเนิด เนื่องจากมีโครโมโซมคู่ที่ 21 เกินมา 1 แท่ง ถือเป็นความผิดปกติทางโครโมโซมที่พบได้บ่อยที่สุด ทารกที่มีภาวะดาวน์ซินโดรมมักมีพัฒนาการช้ากว่าปกติ มีความบกพร่องทางสติปัญญา และอาจมีความผิดปกติของอวัยวะอื่น ๆ ร่วมด้วย เช่น หัวใจ ระบบทางเดินอาหาร และระบบต่อมไร้ท่อ
ใครบ้างที่เสี่ยงจะมีบุตรเป็นดาวน์ซินโดรม?
คุณแม่ตั้งครรภ์ทุกคนมีความเสี่ยงที่จะมีบุตรเป็นดาวน์ซินโดรม แต่ความเสี่ยงจะเพิ่มขึ้นตามอายุของคุณแม่ โดยเฉพาะอย่างยิ่งเมื่ออายุมากกว่า 35 ปี ความเสี่ยงในการมีบุตรเป็นดาวน์ซินโดรมจะสูงกว่าคุณแม่ที่อายุน้อย
วิธีการต่าง ๆ ที่ใช้คัดกรองดาวน์ซินโดรม
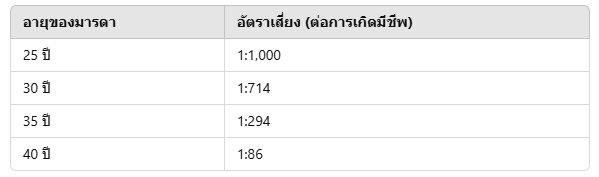
- จากอายุมารดาขณะตั้งครรภ์ หรือประวัติเคยมีบุตรเป็นดาวน์ ความเสี่ยงจะเพิ่มมากขึ้นตามอายุมารดา โดยทั่วไปถือว่าถ้าอายุเกิน 35 ปี ความเสี่ยงต่อการมีลูกมีโครโมโซมผิดปกติมากกว่า 1 ใน 200 คน (1:200) แต่การประเมินความเสี่ยงด้วยอายุมารดาอย่างเดียว มีประสิทธิภาพค่อนข้างต่ำ
- การตรวจอัลตราซาวด์ เพื่อวัดความหนาของน้ำที่สะสมบริเวณต้นคอทารก (NT:Nuchal Translucency) ขณะอายุครรภ์ 10-14 สัปดาห์ ถ้าหนาผิดปกติก็จะมีความเสี่ยงสูงขึ้น ส่วนการตรวจอัลตราซาวด์ในช่วงอายุครรภ์ 18-20 สัปดาห์อาจจะใช้บอกระดับความเสี่ยงได้บ้าง
- จากการตรวจเลือดมารดา โดยตรวจหาระดับสารชีวเคมีต่าง ๆ ที่สร้างจากทารก ซึ่งจะสามารถนำมาประเมินได้ว่า หญิงตั้งครรภ์รายใดอยู่ในกลุ่มที่มีความเสี่ยงสูง สามารถตรวจได้ 2 ช่วงอายุครรภ์ คือ ช่วงอายุครรภ์ 10-14 สัปดาห์ และช่วงอายุครรภ์ 15-18 สัปดาห์ เป็นการตรวจสารชีวเคมีคนละชนิด
3.1 การตรวจเลือดคัดกรองดาวน์ซินโดรม โดยการดูฮอร์โมนในเลือด
การตรวจเลือดหญิงตั้งครรภ์ เพื่อคัดกรองความเสี่ยงต่อการมีลูกเป็นดาวน์ อาจเลือกทำอย่างใดอย่างหนึ่ง หรือทำทั้งสองอย่างก็ได้
- ตรวจคัดกรองในไตรมาสแรก ตอนอายุครรภ์ 10-14 สัปดาห์ : เป็นการประเมินความเสี่ยงจากเกณฑ์อายุมารดา ร่วมกับระดับสารชีวเคมีในเลือด มารดา ได้แก่ PAPP-A หรือ Free -hCG อาจร่วมกับการตรวจอัลตราซาวด์ เพื่อวัดความหนาของน้ำที่บริเวณต้นคอทารก (NT)
- ตรวจคัดกรองในไตรมาสที่สอง ตอนอายุครรภ์ 15-18 สัปดาห์ : ซึ่งเป็นการประเมินความเสี่ยงจากเกณฑ์อายุของมารดา ร่วมกับระดับสารชีวเคมีในเลือดมารดา ได้แก่ AFP,Free -hCG และ uE3 (หรือที่เรียกว่า triple screen) และอาจรวมถึง inhibin A
ผลการตรวจเลือดที่ได้นำมาคิดเป็นค่าความเสี่ยงโดยรวม ถ้ามากกว่า 1:200-1:300 ถือว่าผลการตรวจคัดกรองผิดปกติ จะแนะนำให้ตรวจโครโมโซม
3.2 การตรวจกรอง โดยการตรวจหน่วยพันธุกรรมของทารกในเลือดแม่ (Non Invasive fetal Trisomy test) : NIPT test ****
เป็นวิธีการตรวจกรองทารกดาวน์ใหม่ล่าสุด ซึ่งมีประสิทธิภาพสูงมาก โดยสามารถตรวจพบทารกดาวน์ชนิด trisomy 21 ได้ประมาณร้อยละ 99 ***และมีโอกาสเกิดผลบวกลวงน้อยกว่าร้อยละ 1 แต่แม้กระนั้นก็ยังไม่ได้ ใช้เป็นการตรวจเพื่อวินิจฉัย กรณีที่ผลการตรวจกรองผิดปกติ และจะทำการยุติการตั้งครรภ์ จะต้องตรวจยืนยันโดยการตรวจโครโมโซมทารกเสมอ การตรวจวิธีนี้สามารถตรวจได้ในคุณแม่ตั้งครรภ์เกือบทุกราย โดยการตรวจเลือดในช่วงอายุครรภ์ 12-24 สัปดาห์ อายุครรภ์ที่เหมาะสมที่สุดสำหรับการตรวจ คือ ระหว่าง 12-16 สัปดาห์
การตรวจกรองวิธีนี้ จะใช้ในคุณแม่ตั้งครรภ์ที่มีโอกาสเกิดภาวะแทรกซ้อนสูงจากการเจาะน้ำคร่ำ หรือมีความกังวลสูงต่อผลแทรกซ้อนจากการเจาะน้ำคร่ำ เช่น มีแผลผ่าตัดมาก่อน หรือมีบุตรยาก ก็สามารถเลือกวิธีนี้ได้ แต่วิธีนี้ไม่แนะนำให้ใช้ในคุณแม่ตั้งครรภ์แฝด หรือมีคู่สมรสที่มีโครโมโซมผิดปกติชนิด balanced translocationr
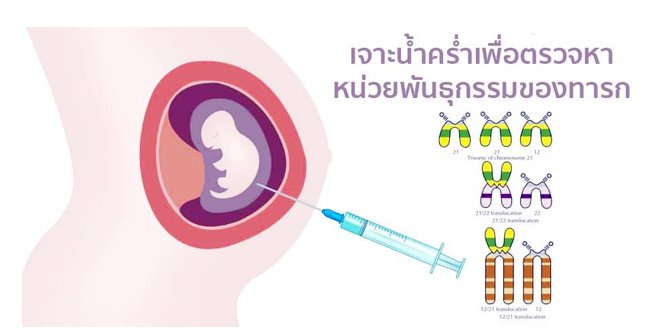
4. วิธีการตรวจโดยการเจาะน้ำคร่ำ
การเจาะน้ำคร่ำนิยมทำในช่วง 16 – 20 สัปดาห์ (4 – 5 เดือน) หากอายุครรภ์น้อยกว่า 16 สัปดาห์ มีโอกาสล้มเหลวเนื่องจากปริมาณสารพันธุกรรมในน้ำคร่ำไม่เพียงพอ การเจาะน้ำคร่ำจะกระทำโดยสูตินรีแพทย์ที่ชำนาญ ภายใต้สภาวะปลอดเชื้อ ในขั้นแรกจะทำการตรวจอัลตราซาวนด์ เพื่อยืนยันอายุครรภ์และเลือกตำแหน่งที่ปลอดภัยและเหมาะสมที่สุดสำหรับมารดาและทารก เมื่อเตรียมพื้นที่สำหรับเจาะให้สะอาดปลอดเชื้อเรียบร้อยแล้ว แพทย์จะใช้เข็มแทงผ่านทางผนังหน้าท้องและผนังมดลูกเข้าไปยังบริเวณถุงน้ำคร่ำโดยดูจากการอัลตราซาวนด์ จากนั้นจะทำการดูดน้ำคร่ำที่มีลักษณะสีเหลืองใสออกมาประมาณ 20 มิลลิลิตร ซึ่งขณะเจาะมารดาอาจจะรู้สึกเจ็บเล็กน้อย คล้ายกับเวลาที่เจาะเลือด ปริมาณน้ำคร่ำที่ดูดออกมาคิดเป็นประมาณ 5% ของทั้งหมด ซึ่งไม่ได้ส่งผลกระทบต่อทารกในครรภ์แต่อย่างใด โดยภายหลังจากเจาะน้ำคร่ำ จะให้มารดานั่งพักประมาณ 30 นาที หากอาการเป็นปกติ ก็สามารถกลับบ้านได้ น้ำคร่ำที่ดูดออกมา จะส่งไปยังห้องปฏิบัติการเพื่อเพาะเลี้ยงเซลล์ จากนั้นจะนำมาศึกษารูปร่างและจำนวนของโครโมโซม โดยจะใช้เวลาทั้งหมดประมาณ 3 สัปดาห์ในการแปลผล
ภาวะแทรกซ้อนที่อาจพบได้จากการเจาะน้ำคร่ำ
ภาวะแทรกซ้อนที่อาจพบได้ เช่น ถุงน้ำคร่ำอักเสบติดเชื้อ ถุงน้ำคร่ำรั่ว ส่วนมากอาการดังกล่าวจะเกิดขึ้นภายใน 24 – 48 ชั่วโมง หลังจากการเจาะน้ำคร่ำซึ่งจะนำไปสู่การแท้งบุตรได้ โดยมีโอกาสแท้งประมาณ 0.3 – 0.5% อย่างไรก็ตาม ขั้นตอนการเพาะเลี้ยงเซลล์มีความซับซ้อน จึงมีโอกาสที่จะล้มเหลวได้บ้าง ซึ่งถ้าเกิดขึ้นอาจจะต้องทำการเจาะตรวจซ้ำ
คลินิกหมอรุจิเรข
โดยแพทย์ผู้เชี่ยวชาญด้านสูติ-นารีเวช
มีประสบการณ์มากกว่า 20 ปี
มีเครื่องมือที่ทันสมัย รองรับบริการให้กับลูกค้า
75
Locations worldwide
3570
Employees
28
Years experience
950
Unique Units
ติดต่อเรา
96/43 ถ.พระภูเก็ตแก้ว(สี่แยกโลตัสบายพาส) ต.กะทู้ อ.กะทู้ จ.ภูเก็ต 83120
Tel: +66 88 751 4994
Email: rujirekclinic@gmail.com
+66 88 751 4994
Rujirek Clinic
Rujirek Clinic
Opening Hours
จ - ศ : 13.00 - 20.00

